- + 3315691609
- daniele@marchina.it
- Via Brescia 155/w Nave (BS) 25075; Via Marconi 2 Verdello (BG) 24049
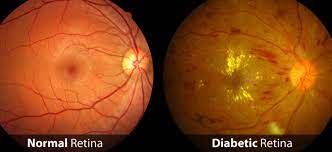
Che cos’è la retinopatia diabetica?
Il diabete è una condizione in cui è alterata la capacità del corpo umano di sottoporre al processo di trasformazione lo zucchero e di immagazzinarlo.
Tra le caratteristiche della malattia, ed in particolare quella maggiormente implicata nello sviluppo della retinopatia diabetica, ci sono modifiche/danni graduali dei vasi sanguigni.
Infatti la retinopatia diabetica è una complicanza del diabete causata dal deterioramento del sistema vascolare che irrora la retina nella parte posteriore dell’occhio.
Poiché i vasi sanguigni s’indeboliscono, essi possono perdere fluido e sangue nel corpo vitreo ( massa di gel trasparente) che riempie l’occhio e nella retina portando così a un suo danneggiamento; inoltre essi venendo danneggiati subiscono una dilatazione ( con conseguente formazione di microaneurismi ) e perdono di efficenza nel portare sangue e nutrimento alla retina con conseguente sviluppo di danno e aree ischemiche a livello della stessa.
Chi è a rischio?
Molti diabetici, particolarmente quelli con uno scarso controllo del diabete che porta a livelli troppo elevati di zucchero nel sangue per lunghi periodi di tempo, hanno vasi sanguigni retinici danneggiati.
Le persone che hanno avuto il diabete per molti anni sono particolarmente a rischio di sviluppare la retinopatia diabetica.
Otto persone su dieci tra coloro che hanno avuto il diabete per oltre dieci anni mostrano sintomi di danno retinico; la pressione alta, la dislipidemia ( livelli alti di colesterolo e/o trigliceridi nel sangue) e la gravidanza sono fattori che concorrono agli elevati livelli di glicemia nel peggiorare la situazione.
Nonostante la retinopatia diabetica sia diagnosticata facilmente durante le visite oculistiche di routine e sia trattabile durante la fase iniziale con il controllo dei fattori di rischio ( glicemia, ipertensione e dislipidemia ) e con la parachirurgia laser, essa rappresenta la principale causa di cecità fra gli adulti nei paesi industrializzati. I diabetici hanno una predisposizione a perdere la vista 25 volte più alta rispetto a coloro che non hanno la malattia. Ci sono due principali tipologie di retinopatia diabetica: la retinopatia diabetica non proliferante e la retinopatia diabetica proliferante.
Retinopatia diabetica non proliferante (RDNP o RD):
Nella retinopatia diabetica non proliferante i vasi sanguigni si indeboliscono e cominciano a perdere sangue e siero. Questi fluidi si accumulano e formano dei depositi nei tessuti retinici, facendoli edemizzare.
Se i vasi che perdono sangue sono nell’area periferica della retina, generalmente non si verifica un serio indebolimento della vista.
Se il fluido si accumula invece nella macula cioè la parte della retina responsabile della visione distinta, dei dettagli e dei colori , esso causa una condizione detta edema maculare cistoide (EMC) e ciò causa la comparsa di macchie scure e visione appannata che possono rendere difficile o impossibili delle attività quali leggere o guidare.
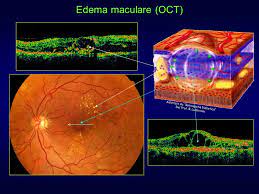
Retinopatia diabetica proliferante (RDP):
Nel secondo e più avanzato stadio della retinopatia diabetica, l’ischemia retinica indotta dalla disfunzione della vascolarizzazione retinica fà si che si formino dei vasi sanguini anomali detti neovasi i quali si diffondono e proliferano attraverso la superficie interna della retina. Questi vasi anomali sono molto fragili e hanno pareti imperfette pertanto possono sanguinare nel vitreo e impedire alla luce di raggiungere la retina. Inoltre, il tessuto connettivo cicatriziale, che si forma come conseguenza e in associazione a questi neovasi sulla superficie interna della retina, può contrarsi tirando la retina lontano dalla struttura sottostante e causarne il distacco della stessa ( distacco retinico trazionale associato a retinopatia diabetica proliferante). Come conseguenza di ciò, può verificarsi una grave perdita della vista e anche la cecità.
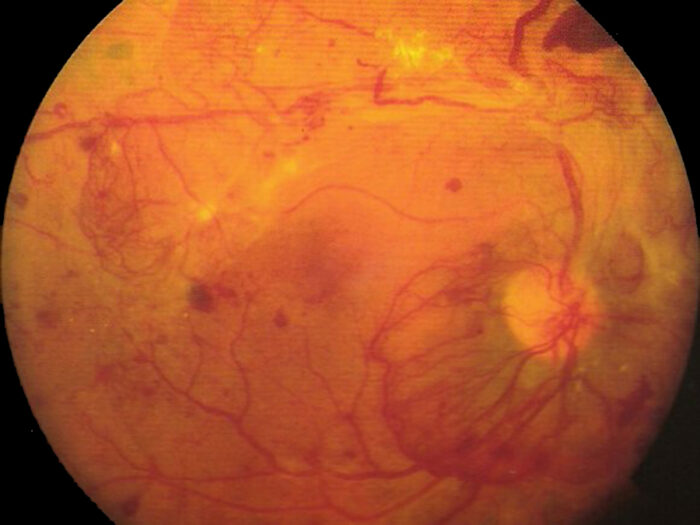
Sintomi
In entrambe le forme di retinopatia non si manifesta nessun dolore. Può verificarsi un graduale offuscamento della vista, ma senza un esame medico alcuni cambiamenti nell’occhio potrebbero non essere rilevati. Nella retinopatia proliferativa, quando c’è sanguinamento, il paziente può vedere delle macchie, una visione offuscata o sperimentare una completa perdita della vista nell’occhio colpito ( in caso di cosiddetto emovitreo massivo – perdita massiva di sangue a riempire/infarcire completamente il gel contenuto nella parte posteriore dell’occhio) .
Esami e diagnosi
Visite oculistiche regolari sono essenziali per tutti i diabetici, così i segni della retinopatia diabetica possono essere individuati il prima possibile. Pertanto se una persona diabetica dovesse manifestare un’annebbiamento visivo dovrebbe farsi visitare subito da un oculista.
Nell’ambito della visita di un paziente diabetico l’oculista usa numerosi strumenti e tecniche per esaminare la retina.
La lampada a fessura è usata insieme ad una lente per esaminare la retina nei minimi dettagli.
L’oftalmoscopia è usata frequentemente per esaminare sia la parte centrale della retina che quella periferica. In entrambi i casi la pupilla deve essere prima dilatata ( con un collirio midriatico che causa poi un’offuscamento visivo per circa 3-4 ore) per poter esaminare il fondo oculare in maniera più precisa.
In alcuni casi, è necessario praticare ai pazienti un’iniezione endovenosa di fluoresceina ( colorante alimentare) ed eseguire un esame chiamato fluorangiografia ( FAG ) . Il colorante che viene iniettato richiede solo qualche secondo per raggiungere la retina e rendere visibili i piccoli vasi sanguigni, che come detto sono il principale bersaglio della retinopatia diabetica. Questi vengono poi fotografati per essere esaminati accuratamente e capire se presentano anomali patologiche indicative della presenza di retinopatia diabetica.
La fluorangiografia ci aiuta inoltre a capire se sono presenti neovasi sanguigni anomali e/o aree di retina ischemiche che rendono pertanto nesassario necessario intervenire con il laser ( fotocoagulazione delle aree ischemiche con argon laser), al fine di evitare le complicanze tipiche della retinopatia diabetica proliferante ( emovitreo e distacco di retina tradizionale ) .
Trattamento della retinopatia
Per pianificare al meglio la terapia da seguire nello specifico paziente bisogna prendere in considerazione la sua età , la sua storia clinica, il suo stile di vita e il grado del danno subito dalla retina. In molti casi il trattamento non è richiesto ma il paziente richiede solo di instaurare uno stile di vita che gli consenta di controllare i fattori di rischio e progressione della retinopatia diabetica ( glicemia, dislipidemia e ipertensione arteriosa), in altri invece il trattamento con il laser e/o l’iniezione intravitreale di farmaci (anti-VEGF o steroidi ) può essere consigliabile per fermare l’ulteriore progressione della malattia.
Nel caso di retinopatia essudativa il laser è focalizzato con grande precisione sul danno provocato ai vasi sanguigni. Il calore del laser sigilla i vasi e aiuta ad accollare la retina alla parte posteriore dell’occhio formando delle piccole cicatrici, riducendo così la diffusione di fluido dai vasi. Altri trattamenti disponibili che mostrano beneficio dei pazienti con edema maculare diabetico sono i farmaci anti-vegf (anti-angiogenici) o steroidi che vengono iniettati nel vitreo.
Un trattamento diffuso per la retinopatia proliferativa è chiamato fotocoagulazione panretinica o panfotocoagulazione laser . In questo procedimento la parte periferica della retina ischemica non più funzionante, ma comunque in grado di produrre fattori dannosi per la progressione della retinopatia è colpita da raggi di luce laser, al fine di distruggerla evitando cosi le sue attività dannose e migliorando l’ossigenazione della retina sana rimasta; Anche se una certa quantità di tessuto retinico periferico sano è distrutto, questa tecnica generalmente ferma l’ulteriore crescita di neovasi anomali e preserva la macula ( zona centrale della retina importante per la visione distinta dei dettagli), preservando cosi la visione del paziente.
Rimozione del vitreo – Vitrecotmia (altra procedura terapeutica possibile nell’ambito della retinopatia diabetica):
Se in cado di retinopatia diabetica proliferate il vitreo presenta un’emorragia che non può riassorbirsi spontaneamente, può essere raccomandata una procedura chirurgica chiamata vitrectomia. In questa tecnica il vitreo è aspirato e sostituito con una soluzione artificiale trasparente, in questo modo il sangue che impedisce la visione è rimosso e quindi il paziente torna a vedere. Questa procedura di vitrecomia può rendersi necessaria anche in caso di comparsa di distacco di retina tradizionale che si verifica in genere in un quadro di retinopatia diabetica proliferante severa; essa deriva dal fatto che si creano delle trazioni a partenza dai neovasi sanguini anomali le quali portano poi a staccare la retina in maniera progressiva con conseguente graduale riduzione della capacità visiva , in questa situazione mediante la vitrectomia riusciamo a eliminare queste trazioni patologiche e a riappianare la retina portando cosi a un miglioramento della vista del paziente.
Conclusione
Chi è diabetico può essere colpito dalla retinopatia diabetica. Un esame ed una diagnosi tempestiva sono importanti per mantenere una buona visione. Poiché negli stadi iniziali non ci sono sintomi, sono indispensabili regolari controlli dall’oculista.
